
Todo lo que debes saber sobre las ventosas
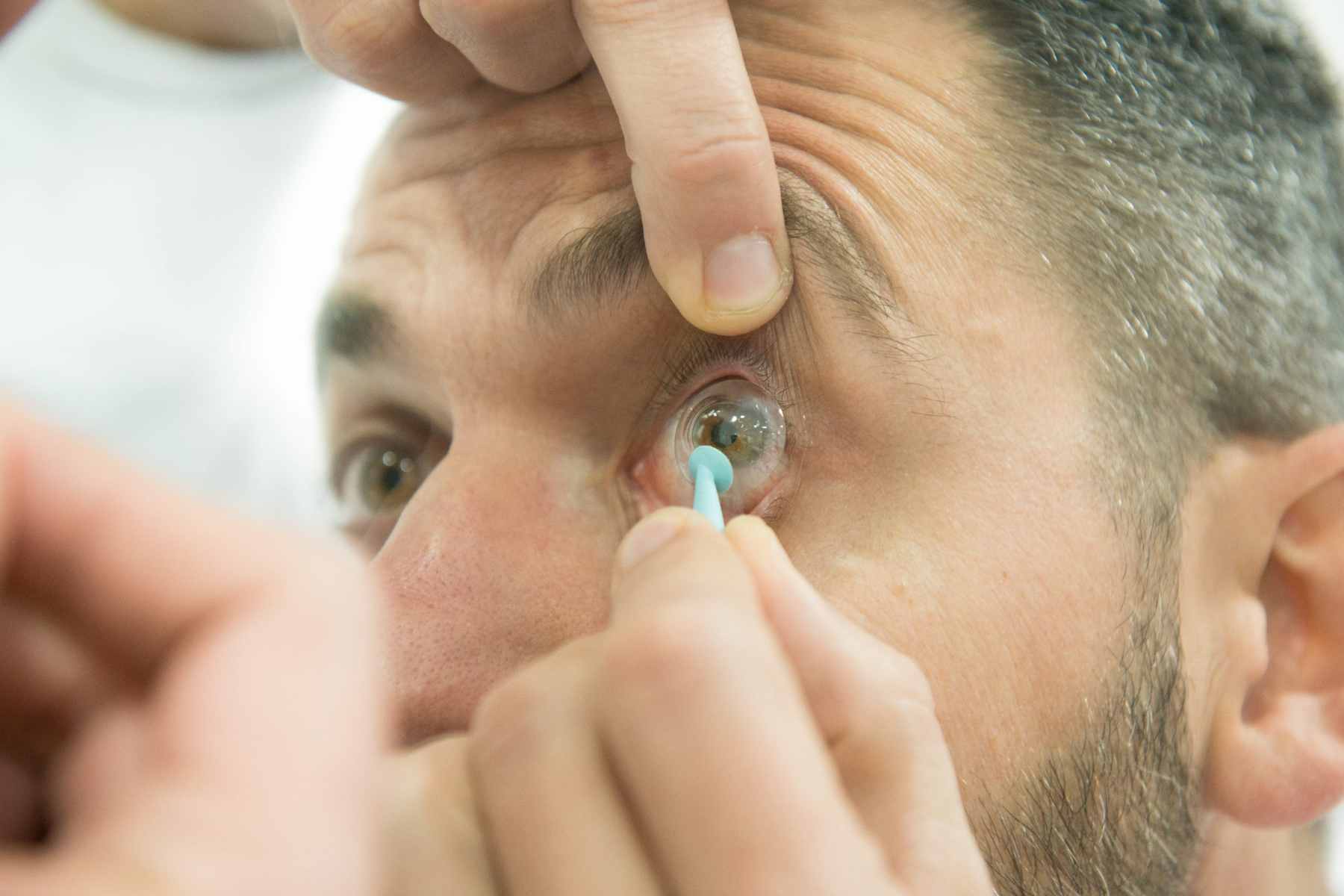
En mi día a día, recibo numerosas consultas sobre la manipulación de lentes esclerales y lentes convencionales. La forma de poner y quitar estas lentes
Inicio » Lentes de contacto

En mi día a día, recibo numerosas consultas sobre la manipulación de lentes esclerales y lentes convencionales. La forma de poner y quitar estas lentes

¿Alguna vez te has preguntado qué hace que unas lentes esclerales sean diferentes de otras? ¿Te has cuestionado cuál sería la más adecuada para ti?

¿Te has preguntado alguna vez por qué hay diferencia de precio entre las lentes de contacto esclerales? ¡Te lo explico! Desmitificando el precio de las

Como apasionado de las lentes esclerales y firme defensor de la comunicación efectiva, creo que es fundamental resaltar el papel crucial que juega la comunicación

Es un placer comenzar este nuevo año con nuevos proyectos. Pero primero quiero agradeceros vuestro interés por el increíble éxito de todos los cursos que

Hoy quiero hacer un pequeño repaso por el año 2023, un año lleno de emocionantes experiencias y momentos inolvidables. Pero antes que nada, quiero expresar

La popularidad y la facilidad de uso de las lentes esclerales ha avanzado a pasos agigantados en los últimos años, y ¡estamos encantados! Como sabéis,

Ya os he contado como nos conocimos, ¡flechazo a primera vista!, y hoy os cuento la última parte de mi historia de amor con las
En el capítulo anterior, os he contado como han sido nuestras vidas antes de que nuestros caminos se cruzaran. Hoy os cuento como nos conocimos.

En esta historia de amor entre yo (Diego López) y las lentes esclerales, las primeras en “nacer” fueron ellas. De hecho, las primeras lentes de